BRATISLAVA. Petra z Nitry má iba 27 rokov a život pred sebou. Keď ju v auguste 2012 začal bolieť chrbát ani to neriešila. Koho by dnes nebolel chrbát. Lenže bolesti sa zhoršovali. Krvné testy odhalili vysoké zápalové faktory a až v októbri 2013 jej onkológ vybral uzlinu, ktorá vysvetlila jej dlhodobo zvýšenú teplotu. Hotkynsov lymfóm. Rakovina lymfatických uzlín v poslednom 4 štádiu. Mrzelo ju, že na to lekári prišli neskoro a až pred rokom začala s najmodernejšou liečbou a aj to na výnimku, pretože lieky, ktoré jej lekár predpísal na Slovensku nie sú kategorizované, aj keď sú v EÚ registrované. To znamená, že prešli všetkými dôkazovými štúdiami, že určitú rakovinu liečia. Inovatívna liečba zabrala a úspešne sa lieči.
„Dnes už pracujem na polovičný úväzok a cítim sa vďaka novým liekom výborne, verím, že všetko dopadne dobre,“ hovorí mladá žena.

Petra už pracuje na polovičný úväzok.
Kamarátov z detstva spojila rakovina
Ľudské telo je denne vystavené útokom vírusov a baktérií. Bráni sa im vďaka imunitnému systému. Je to akýsi obranný štít človeka pred ochoreniami. Jeho súčasťou je aj lymfatický systém. Zjednodušene, je to akási ľudská kanalizácia. Prúdi v nej lymfa a na filtrovanie nečistôt slúžia lymfatické uzliny, ktoré z lymfy zachytávajú škodlivé látky. Ak sa tak nedeje, nastáva vážny problém.
Svoje o tom vedia aj dvaja kamaráti z Bardejova. Aj oni mali šťastie v nešťastí. Dvadsaťtriročná Lea a 21-ročný Tomáš vyrastali spolu na jednej ulici, až kým sa Lea nepresťahovala. Opäť ich spojila až rakovina lymfatického systému. Tomáš vyhľadal Leu, aby si spoločne zanadávali na chorobu, ale hlavne, aby sa podržali. Dokonca si spoločne poležali aj v nemocnici. Od seba ich delilo iba pár poschodí, jeden totiž ležal na „dospeláckom a jeden na detskom oddelení. Leu najprv liečili lekári na zápal pľúc. Až potom zistili, že ide o rakovinu, ktorá vysvetlila jej nepretržité 37,3 stupňové teploty. Vo februári 2014 nastúpila na chemoterapiu. Aj Lea mala šťastie a vďaka výnimke je dnes na najmodernejšej americkej liečbe, po transplantácii buniek od nemeckého darcu.

Lea bojuje.
„Verím, že všetko dobre dopadne, lebo ten môj darca vo mne trochu štrajkuje. Ale ja sa nevzdám a boj vyhrám. Musel to byť však nejaký nemecký umelec, lebo odkedy v sebe nosím jeho bunky navliekam stále korálky ,“ smeje sa sympatická Lea, ktorá to pred transplantáciou nikdy nerobila. Na rozdiel od nej, Tomáš si už môže vydýchnuť. Vďaka liečbe sa vyliečil tak, že na kontroly už chodí iba raz za tri mesiace.
„Tak som roztočil akýsi turbo život. Pracujem v rodinnom podniku koľko sa dá, zabávam sa s kamarátmi, milujem na plné obrátky moju priateľku a rapujem o živote, aj o rakovine,“ s veľkým úsmevom upresňuje mladý raper z Bardejova.
Lymfómy u mladých
Existuje viacero typov malígnych lymfómov. Tzv. Hodgkinove lymfómy sa typicky vyskytujú u mladých ľudí vo veku 15 až 30 rokov. Tvoria asi desať percent prípadov zo všetkých lymfómov. Ide o typ rakoviny lymfatického systému s najlepšou prognózou, ktorú vedia lekári v prípade včasnej diagnostiky vyliečiť.
Štatistiky potvrdzujú, že vďaka správnej liečbe sa vylieči 75 až 95 percent pacientov. Všetko však záleží od včasne diagnostiky a správnej liečby. K najmodernejšej liečbe sa však nemôže dostať každý, aj keď je v Únii registrovaná, teda povolená. Ani Slovensko nemá každý najmodernejší liek kategorizovaný, to znamená, že pacientom ho preplácajú zdravotné poisťovne. Pacienti sa tak k nim dostanú iba na výnimky. Alebo aj nie.

Tomáš sa vyliečil.
Len niektoré krajiny
Pri príležitosti Svetového dňa lymfómu, ktorý si od roku 2004 pripomíname 15. septembra, onkologička Veronika Ballová upozornila, že napriek tomu nie sú na tom naši pacienti najhoršie, ale ani nie najlepšie.
K najmodernejším liekov pri tejto diagnóze sa bez problémov dostanú pacienti vo Veľkej Británii, Francúzsku, Fínsku, Holandsku, Španielsku, či v Nemecku.
„Áno, súvisí to aj s ekonomickou silou krajiny, ale s týmto sa musí vyrovnať veľa krajín a neustále hľadať riešenia, ako zaplatiť pacientom dlhodobú liečbu aj 5 tisíc eur mesačne. Existuje možnosť, že si najmodernejšiu liečbu môže pacient zaplatiť sám, ak mu to poisťovňa odmietne, lebo liek naše ministerstvo nekategorizovalo. Poznám kolegov, ktorí majú pacientov, ktorí si to na Slovensku platia sami, ale ide o veľké výnimky,“ prezradila onkologička. Veronika Ballová sa občas stretne s prípadmi, keď moderný liek zdravotná poisťovňa odmietne a tak musí hľadať inú možnosť, ako pacienta liečiť. Priznala, že výskum v medicíne ide tak šialene dopredu, že na to, čo im prednášajú na kongresoch, nestíha legislatíva ani reagovať.
„ Mrzí ma, že stále narastá na Slovensku priepasť v tom, čo sa dozvedáme o novej liečbe na kongresoch a aká je u nás realita, ale to sa netýka iba Slovenska.“

Monoklonové protilátky sa nepreplácajú
Lymfómy odborníci u nás liečia operáciou, a aj keď to znie neuveriteľne, niekedy podľa štandardu len a len roky sledovaním pacienta. Liečia ho až vtedy, keď mu ochorenie začne ubližovať. Potom nasleduje chemoterapia, rádioterapia, alebo monoklonové protilátky, či transplantácia krvotvorných kmeňových buniek kostnej drene. Medzi najmodernejšie inovatívne liečby partia monoklonové protilátky a liečba malými špeciálnymi molekulami, tiež novými cytostatikami, ktoré však zdravotné poisťovne nepreplácajú, pretože naše ministerstvo ich ešte nekategorizovalo. Pritom pri určitej diagnóze ich Európska lieková agentúra určila ako jedinú terapeutická možnosť v 3./4. línii liečby agresívnych B-bunkových lymfómov. Je to teda liek pre pacientov s opakovaným návratom agresívnej formy, u ktorého bola dokázaná účinnosť.
„Možnosti liečby u takýchto pacientov sú veľmi obmedzené,“ potvrdila onkologička.

Dlhé čakanie pacientov
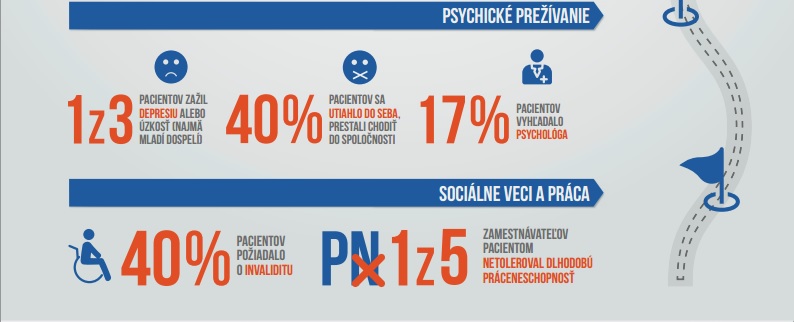
Aj veľký globálny prieskum z minulého roka Lymphoma Global Patient Survey odhalil, že pre pacientov nie je vždy ľahké dostať sa k správnej zdravotnej starostlivosti z pohľadu diagnostiky aj liečby. Problémom sú napríklad dlhé čakacie doby. Pacienti sa sťažovali na nedostatočný prístup k modernej liečbe (49 percent), ale aj chýbajúcich špecialistov v regióne (45 percent). Dlhé čakacie doby na liečbu označilo ako nedostatok 40 percent respondentov.
Celosvetový prieskum inicioval aj slovenský prieskum medzi slovenskými pacientmi. Na vzorke 800 pacientov ho iniciovalo OZ Lymfom Slovensko, ktoré zmapovalo cestu slovenského pacienta od diagnostiky až po úplné vyliečenie sa. Doterajšie výsledky naznačujú ako najproblematickejšie veľmi zdĺhavé odhalenie choroby. Až 66,5 percenta hemato-onkologických pacientov bolo diagnostikovaných do 2 mesiacov, no prekvapivé je, že dlhšie ako rok pátralo po diagnóze 11 percent pacientov.
„Musím priznať, aj keď nerada, že rýchlemu a optimálnemu diagnostickému proces nezriedka napomáhajú kontakty a známosti pacientov,“ priznala Veronika Ballová, ktorá má s onkológiou dlhoročné skúsenosti.
Nesprávne diagnostikovaných bolo až 42 percent pacientov, ktorí tak dostali aj nesprávne predpísané lieky. Polovica pacientov je nútená kvôli chorobe požiadať o čiastočný alebo úplný invalidný dôchodok. Viac ako polovica respondentov sa cíti nedostatočne informovaná o dostupných liekoch a liečebných postupoch Hlavne v Banskej Bystrici, Košiciach a Trenčíne. V poradí druhou najťažšie dostupnou informáciou, boli tiež inovácie v liečbe, nasledovali nežiaduce účinky (1/4 respondentov v oboch prípadoch).
Najmodernejšíí liek je dlhý proces
„Na to, aby sa pacient dostal k novému najmodernejšiemu lieku, ktorý ešte ministerstvo nekategorizovalo ako hradený liek zdravotnou poisťovňou je potrebný súhlas zdravotnej poisťovne s úhradou liečby registrovaným a kategorizovaným liekom, súhlas zdravotnej poisťovne (gener. riaditeľstvo) s úhradou registrovaného nekategorizovaného lieku, čo je veľmi problematická situácia, súhlas ministerstva s použitím neregistrovaného lieku alebo v neregistrovanej indikácii a následne súhlas zdravotnej poisťovne s úhradou takéhoto lieku. Je to obrovská každodenná administratívna záťaž lekára na úkor komunikácie s pacientom a tým niekedy neistota a frustrácia pacientov. Je to pre nás obrovský problém, lebo my máme liečiť a nie ešte aj o lieky žiadať. Je to pre nás skutočne mimoriadne zaťažujúce, vyčerpávajúce a myslím si, že ten náš systém zdravotnej starostlivosti by na toto mal reagovať,“ upozornila na neúnosnú situáciu v ambulanciách špecialistka.
Oslovili sme aj zdravotné poisťovne aj ministerstvo zdravotníctva.
Vek vraj nerozhoduje
Poisťovňa Dôvera uviedla, že konečné slovo, ktoré lieky budú platené z verejného zdravotného poistenia má ministerstvo zdravotníctva. Pri rozhodovaní sa zohľadňuje cena lieku v porovnaní s jeho medicínskym prínosom. Pri rozhodovaní o úhrade inovatívnych liekov vraj nerozhoduje vek ani pohlavie a počet takýchto žiadostí stúpa. Koľko presne nevedia, ale v minulom roku to bolo približne 80 percent.
"Limity v počte pacientov, ktorým uhradíme novú liečbu nestanovujeme. Pokiaľ sa lekári na Slovensku zhodnú na tom, že istý typ liečby nie je možné poskytnúť na Slovensku a pacientovi odporučia liečbu v niektorom špičkovom zariadení v zahraničí, zdravotné poisťovne ju po predchádzajúcom schválení uhrádzajú ," uviedol pre Ženy v meste Matej Štepiansky, PR špecialista poisťovne Dôvera.
Štátna VšZP v roku 2014 posudzovala 4 507 žiadostí o úhradu liekov nad rámec kategorizácia. Za výnimky zaplatila 18,3 miliónov eur. Súhlasné stanovisko dostalo 87,3 percenta z nich. Najstarší pacient, ktorý dostal moderné lieky na výnimku mal 84 rokov.
„Registrované, ale nekategorizované inovatívne lieky najčastejšie pridelíme na výnimku onkologickým pacientom, potom na substitučnú liečbu metabolických ochorení, infekčných vírusových a neurodegeneratívnych ochorení. Najviac finančných prostriedkov sme vynaložili na onkologické lieky na karcinóm prsníka, krvné malignity, karcinóm prostaty a pankreasu. Vždy je rozhodujúci medicínsky prínos liečby pre pacienta," informovala Petra Balážová, hovorkyňa VšZP.
„Je neadekvátne konštatovať, že každý inovatívny liek musí mať aj relevantný terapeutický efekt . Napr. za posledných 10 rokov boli uvedené viaceré lieky, ktoré farmaceutické firmy označili ako vysoko inovatívne, no v reálnej terapeutickej praxi sa ukázalo, že predstavujú väčšie riziko pre zdravie pacienta a preto boli stiahnuté z trhu, resp. im bola zrušená registrácia,“ reagovala Judita Smatanová, hovorkyňa poisťovne Union. Odpovedala aj na otázku, či pri udelení výnimky pre pacienta na liečbu inovatívnym liekom rozhoduje cena.
Union v minulom roku udelila výnimky z úhrady na registrované a nekategorizované lieky pre 32 pacientov. Najčastejšie išlo o onkologické a metabolické ochorenia. Trinásti pacienti výnimku nedostali, pretože podľa poisťovne neboli pre ich klienta vhodné. Union si myslí, že pacienti v Slovenskej republike majú z verejného zdravotného poistenia hradenú modernú farmakoterapiu.
„V uvedenej tabuľke sú vybrané registrované lieky a počet členský krajín EÚ, kde uvedené lieky nemajú ešte na konca roka 2014 ani uvedenú cenu. V Slovenskej republike boli uvedené lieky hradené v roku 2014 z verejného zdravotného poistenia napriek tomu, že viaceré nie sú zaradené v kategorizačnom zozname liekov,“ vysvetľuje Judita Smatanová.
|
Účinná látka |
Názov |
Dátum registrácie EMA |
Počet členských krajín EÚ kde neboli oficiálne publikované ceny liekov (do konca roku 2014) |
% „nepublikovaných cien“ v členských krajínách EÚ |
|
Enzalutamide |
Xtandi |
21/06/2013 |
13 |
48,15 |
|
Afatinib |
Giotrif |
25/09/2013 |
15 |
55,56 |
|
Aflibercept |
Zaltrap |
01/02/2013 |
15 |
55,56 |
|
Vemurafenib |
Zelboraf |
17/02/2012 |
11 |
40,74 |
|
Ruxolitinib |
Jakavi |
23/08/2012 |
15 |
55,56 |
|
Ipilimumab |
Yervoy |
13/07/2011 |
14 |
51,85 |
|
Denosumab |
Xgeva |
13/07/2011 |
12 |
44,44 |
|
Abiraterone |
Zytiga |
05/09/2011 |
9 |
33,33 |
|
Cabazitaxel |
Jevtana |
17/03/2011 |
15 |
55,56 |
|
Eribulin |
Halaven |
17/03/2011 |
15 |
55,56 |
|
Pazopanib |
Votrient |
14/06/2010 |
7 |
25,93 |
|
Everolimus |
Afinitor |
03/08/2009 |
9 |
33,33 |
Ministerstvo uviedlo, že liek môže byť do zoznamu kategorizovaných liekov zaradený, ak jeho výrobná cena nie je vyššia ako aritmetický priemer troch najnižších cien spomedzi krajín EÚ a je nákladovo efektívny, čo preukazuje farmako-ekonomickým rozborom.
„ Nekategorizované lieky, ktoré sú u nás iba registrované, môžu byť hradené z verejného zdravotného poistenia. Zdravotná poisťovňa môže po vopred udelenom súhlase poistencovi plne alebo čiastočne uhradiť aj liek, ktorý nie je zaradený v zozname kategorizovaných liekov alebo liek, ktorý nie je zaradený v zozname liekov s úradne určenou cenou. Schválenie úhrady a jej výška je v kompetencii zdravotnej poisťovne pacienta. Úhradu môže zdravotná poisťovňa odsúhlasiť v odôvodnených prípadoch, najmä vtedy, ak je poskytnutie lieku s prihliadnutím na zdravotný stav poistenca jedinou vhodnou možnosťou. Úhradu odsúhlasuje zdravotná poisťovňa na základe písomnej žiadosti poskytovateľa , čiže lekára,“ uviedol hovorca ministerstva zdravotníctva Peter Bubla.

Expert na medicínske právo Ivan Humeník (na snímke) upozorňuje, že naši pacienti majú možnosť zúčastniť sa klinického skúšania liekov a tým môžu využívať účinky najnovších liekov, ktoré sa po úspešnom testovaní ocitli v poslednej predregistračnej fáze. Od mája 2016 by malo v rámci Európskej únie nadobudnúť účinnosť nariadenie, ktoré prináša rovnaký postup pri klinickom skúšaní v celej Európe. Vo veci výnimiek už rozhodoval niekoľkokrát aj Európsky súd pre ľudské práva. Naposledy pri sťažnosti Hristozov proti Bulharsku, kde európsky súd konštatoval, že každý štát má kompetenciu určiť, či terapeutickú výnimku povolí alebo nie. Preto nie je porušením ľudského práva občana Rumunska alebo Slovenska, že nemá zabezpečenú takú úroveň a dostupnosť, ako napríklad občan Nemecka. Druhým znakom týchto rozhodnutí je to, že európsky súd priznáva členským štátom pomerne širokú mieru voľnej úvahy pri stanovení podmienok prístupu k inovatívnej liečbe.
„Áno, Ústava SR hovorí o dostupnosti bezplatnej zdravotnej starostlivosti na Slovensku. Myslím si, že možnosť stanovenia výnimiek pri experimentálnej liečbe môže pri testovaní ústavnosti ako pravidlo obstáť. Jediné, čo by mohlo byť ústavne podozrivé je fakt, že podmienky pre posúdenie toho, či výnimku povoliť alebo nie v právnych predpisoch momentálne absentujú. Tým sa vytvára “sivá zóna” a nepreskúmateľnosť rozhodnutia zdravotnej poisťovne,“ spresnil právnik Ivan Humeník.
Ďakujeme, že ste článok dočítali až do konca. V tejto chvíli už pripravujeme ďalší.